Несмотря на немалое количество лекарственных средств чесотка иногда трудно поддается лечению. Как быть в таких случаях?
Все применяемые для лечения чесотки препараты воздействуют только на метаморфическую стадию развития клещей и не действуют на эмбриональную, продолжающуюся не более 4 суток. Повторная обработка кожи на четвертый день обеспечивает санацию, так как уничтожает вылупившиеся из яиц личинки. Таким образом, ни один из используемых в настоящее время в России препаратов не должен применяться однократно.
Чесотка — нередкое в практике дерматолога заболевание, иногда осложняющее другие кожные болезни и не всегда простое для диагностики. В последние годы в Москве отмечается устойчиво высокая заболеваемость чесоткой. В летние и осенние месяцы практически во время каждого приема встречаются случаи чесотки. Основанием для постановки диагноза являются клиническая картина и результаты микроскопического исследования взятого из очагов материала, полученного путем соскоба. В большинстве случаев поставить диагноз нетрудно, за исключением нетипичных проявлений чесотки, а также сочетания с ней различных хронических кожных заболеваний. В настоящей работе мы не будем останавливаться на клинических проявлениях чесотки — они хорошо известны. Отметим только, что у людей чистоплотных, ежедневно принимающих душ с мылом или гелем для душа и часто моющих руки, высыпания бывают скудными, типичные чесоточные ходы на кистях редки, а распространение высыпаний происходит очень медленно. В аптечной сети имеется немало средств для лечения чесотки, и все же большинство больных (79,5%) обращалось в наш Научный дерматологический центр «Ретиноиды» за помощью в связи с неэффективностью проведенного ранее лечения. Вот эта ситуация и побудила нас проанализировать, почему же так трудно вылечить чесотку.
Прежде всего, поговорим о выборе метода лечения. В аптеках России для лечения чесотки имеются отечественные препараты — эмульсия бензилбензоата 20% (АО “Ретиноиды”), растворы по Демьяновичу (60% раствор гипосульфита натрия и 6% раствор соляной кислоты), простая серная мазь (33%), концентрат Медифокс, содержащий 5% перметрина («Фокс и Ко») и мазь Вилькинсона («Пермфармация») (содержит жидкий деготь, кальция карбонат, очищенную серу, мазь нафталанную, зеленое мыло и воду) и зарубежные — аэрозоль “Спрегаль” (“Лаб.СКАТ”, Франция) и мазь бензилбензоата 20% (Латвия, Эстония).
Из отечественных препаратов, на наш взгляд, самым эффективным средством является 20% эмульсия бензилбензоата. Она легко наносится на кожу, не пачкает постельное белье и одежду, легко удаляется при мытье. Малозначимым недостатком препарата можно считать не резкий специфический запах.
Мазь бензилбензоата 20% не менее эффективна, чем эмульсия, и может быть препаратом выбора. Мазь, содержащая 10% бензилбензоата, также имеется в аптеках. Эта концентрация недостаточна для лечения взрослых больных, но удобна для применения у детей.
Лечение растворами по Демьяновичу (рецептурная форма) путем последовательного втирания 60% раствора гипосульфита натрия (раствор №1), а затем 6% раствора соляной кислоты (раствор №2) также достаточно эффективно (вся обработка длится около часа). Обработку кожи проводят в теплом помещении, которое затем проветривают. Раствор №1 перед употреблением слегка подогревают и руками тщательно втирают в кожу, начиная с кистей, левой и правой рук, затем туловища, левой и правой ног, включая пальцы стоп и подошвы. Втирание в каждую область длится 2-3 минуты, вся процедура занимает около 10-15 минут. Затем делают перерыв до высыхания кожи и появления на ней кристалликов и производят вторую обработку. После 10-минутного перерыва приступают к втиранию раствора № 2, которое осуществляют в той же последовательности, по 1 мин. в каждую область, всего 3-4 раза с промежутками для обсыхания примерно по 5 мин. На следующий день процедуру повторяют. Через 3 дня принимают душ. Раствор натрия гипосульфита имеет запах серы, а после обработки остается неприятное ощущение. Необходимость 3 дня не мыться также снижает потребительские свойства препарата.
Серная и серно-дегтярная мази — испытанные временем эффективные средства. Их недостатком является вазелиновая основа, не впитывающаяся, неприятная на ощупь, придающая коже неопрятный вид. При чесотке назначают втирание серной или серно-дегтярной мази на весь кожный покров в течение 5-7 дней. Это нарушает потоотделение, обе мази пачкают белье, имеют резкий запах. Эти недостатки часто не устраивают больных. Нам кажется целесообразным применять серную мазь с целью ”долечивания” на отдельные участки кожи, особенно при скабиозной лимфоплазии, опыт лечения которой говорит, что хороший эффект оказывает комбинация серной мази со слабыми кортикостероидными мазями (утром — 1% гидрокортизоновая мазь, вечером — 33% серная мазь) в течение 7-10 дней. Те же недостатки свойственны и мази Вилькинсона.
Опыта работы с препаратом Медифокс у нас нет.
Среди зарубежных препаратов наиболее эффективным и наименее токсичным признан 5% крем с перметрином. Французский препарат Спрегаль, выпускаемый в форме аэрозоля, удобен в применении, не имеет неприятного запаха; к недостаткам относятся возможность проникновения через кожу в кровь, развития аллергических реакций, связанных с попаданием аэрозоля в дыхательные пути, большой расход препарата и его высокая стоимость. Для лечения чесотки рекомендуется однократная обработка. Наш опыт показывает, что одной обработки оказывается недостаточно, и бывают рецидивы. Эсдепаллетрин — основное действующее вещество Спрегаля, относится к группе нейротоксических и вряд ли может воздействовать на яйца клеща. Нам кажется, более целесообразным повторить обработку на 4-й день, чтобы воздействовать на метаморфические стадии клещей. Повторная обработка кожи на четвертый день обеспечивает санацию кожи, так как уничтожает вылупившиеся из яиц личинки.
Таким образом, ни один из используемых в настоящее время в России препаратов не должен применяться однократно. Литературные данные подтверждают наше мнение — среди обследованных после лечения 5% перметриновым кремом 195 больных после однократной обработки оказались здоровыми только 46,7% (Yonkosky D., Ladia L., Gackenheimer L., Schultz M.W. Scabies in nursing homes: An eradication program with permethrin 5% cream / J. Am. Acad. Dermatol., 1990, v.23, n.6, part 1, p.1133-1136). Все имеющиеся в продаже средства против чесотки эффективны при правильном применении. Выбор метода лечения обуславливается опытом врача, наличием препарата в аптечной сети, его стоимостью, простотой применения и другими потребительскими свойствами.
Итак, если все препараты достаточно эффективны, почему же порою так трудно вылечить чесотку? Наиболее частой ошибкой в лечении является избыточное применение противопаразитарных средств, с последующим развитием постскабиозного дерматита. Обычно бывает так: больной закончил лечение, а зуд продолжает его беспокоить, и не все высыпания прошли. Вывод, который делает больной — препарат оказался недостаточно эффективным, а возбудители заболевания — более устойчивы. Обычные в этой ситуации действия — повторение курса лечения или смена препарата. Иногда такую ошибку допускают и недостаточно опытные врачи. На самом деле, сохранение зуда после лечения является реакцией организма на убитого клеща и не требует дополнительного лечения. После повторного курса лечения зуд часто становится интенсивнее, и появляются новые высыпания. Это уже не чесотка, это контактный аллергический дерматит. Термином “постскабиозный дерматит” мы обозначаем воспалительные изменения кожи, возникшие после проведения лечения по поводу чесотки либо по общепринятым схемам, либо избыточное. На наш взгляд, этот дерматит имеет некоторые особенности по сравнению с другими контактными дерматитами. Поражается преимущественно кожа туловища (особенно места давления и трения одеждой) и проксимальных отделов конечностей. На фоне эритемы с нечеткими границами имеются мелкие, едва заметные трещины и эрозии по ходу кожных линий, а также мелкопластинчатое шелушение. По периферии очагов иногда заметно небольшое количество узелковых элементов. Кроме того, если больной обратился через короткое время после развития дерматита, то на коже имеются остаточные проявления чесотки в виде папул, эрозий, экскориаций и корочек.
Как правило, дерматит у наблюдавшихся в нашем Центре больных (121 человек) возникал после избыточного применения препаратов по рекомендации врача или по собственной инициативе пациента. Наиболее частые рекомендации врачей — применять препараты ежедневно в течение нескольких дней или повторить курс лечения при продолжающемся зуде и наличии высыпаний, или сменить препарат в той же ситуации. Так, по 2 курса лечения эмульсией бензилбензоата 20% провели 9 больных, неделя ежедневного смазывания назначена 2 больным, 20 дней подряд — 1 больному, 5 курсов провел 1 больной, 10 курсов — еще 1, несколько месяцев подряд лечились 2 пациента. Несмотря на развитие дерматита проявления чесотки под воздействием лекарственных средств обычно быстро регрессировали. Одновременно дерматит и чесотка наблюдались нами после нанесения препарата Спрегаль: в одном случае однократного, еще в одном — многократного. У обоих больных при микроскопии соскоба кожи обнаружены чесоточные клещи.
После первого нанесения противопаразитарных средств дерматит не отмечался ни у одного больного, несмотря на то, что многие из них испытывали чувство жжения непосредственно после нанесения. По-видимому, большее значение имеет кратность применения. Дерматит в отдельных случаях возникал и у лиц, получавших обычный курс лечения бензилбензоатом по 4-дневной схеме. Это может быть связано с повышенной чувствительностью кожи некоторых больных к бензилбензоату. Дерматиты в 5 случаях развивались у лиц, имевших аллергодерматозы. Их наличие можно расценивать как фактор риска.
Лечение постскабиозного дерматита проводилось антигистаминными и седативными средствами, препаратами кальция, при распространенных высыпаниях наружно применялись цинковая болтушка и паста, при локализованных и при резко выраженной сухости кожи — слабые кортикостероидные мази (гидрокортизоновая 1%, синафлан). На корочки и экскориации наносили Фукорцин. При вторичном инфицировании применяли Фукорцин (Фукасептол) и мазь Гиоксизон.
Другой причиной неэффективности лечения является скабиозная лимфоплазия или узелковая чесотка. Скабиозная лимфоплазия клинически характеризуется наличием интенсивно зудящих узловатых элементов на коже размерами до 1 см, плотноватых на ощупь, багрово-синюшного цвета, округлой формы, часто покрытых кровянистой корочкой. В основе патогенеза скабиозной лимфоплазии лежат иммуно-аллергические реакции с гиперплазией лимфоидной ткани. Такие элементы отмечалась нами у 29 больных (25 мужчин и 4 женщины). Локализация узловатых элементов: мошонка — 16, пахово-мошоночные складки — 12, половой член — 11, внутренняя поверхность бедер — 7, ягодицы — 6, паховые складки — 6, подмышечная область — 3, низ живота — 2, область вокруг ануса — 2, область пупка — 1, места давления и трения одеждой — 1 больной. Одновременно лимфоплазия и постскабиозный дерматит отмечались у 5 больных. Лимфоплазия чаще наблюдалась при длительном течении заболевания и при избыточном лечении — применение одного курса лечения эмульсией бензилбензоата 20% 4-7 дней подряд — у 7 больных, в том числе 2 раза в день — у одного больного, применение 2 курсов эмульсии бензилбензоата 20% по 4 дня подряд — у 1 больного, применение 5 курсов эмульсии бензилбензоата 20% — у 2. 12 больных применяли для лечения 2 препарата последовательно, например, 1 курс эмульсии бензилбензоата 20%, затем 2 курса мази Саркоптол; 10 дней применения эмульсии бензилбензоата 20%, затем серной мази — 10 дней; 1 курс применения Эмульсии бензилбензоата 20%, затем аэрозоль Спрегаль.
В случаях скабиозной лимфоплазии проводилось лечение комбинацией кортикостероидной мази (обычно гидрокортизоновой 1%), наносимой на кожу утром, и серной мази, применяемой вечером. Дополнительно иногда назначали прижигания жидким азотом отдельных элементов 1-2 раза в неделю и антигистаминные препараты. Несмотря на проводимое лечение, скабиозная лимфоплазия иногда сохранялась довольно долго — месяц и более.
Мы придаем большое значение периоду наблюдения за больным, считая целесообразным осматривать его в случае постановки диагноза чесотки на 7-й день после начала лечения, а затем каждые 7-10 дней до полного разрешения высыпаний. Относительно периодичности наблюдения за больными наше мнение несколько расходится с авторами Методических рекомендаций (Чесотка. Методические рекомендации для врачей // ЦКВИ МЗ СССР.- М.,1992), в которых рекомендуется осматривать больного сразу после лечения и через 2 недели, и с Т.В.Соколовой, рекомендующей осматривать больного только через 2 недели после первого обращения (Соколова Т.В. Инкубационный период и диагностика чесотки. Вестн. дерматол. 1992, 2, стр. 9-12), хотя с точки зрения биологии чесоточного клеща это и оправдано. На наш взгляд первый осмотр целесообразно делать через неделю, поскольку 4 дней недостаточно для полного разрешения высыпаний даже при успешно проведенной терапии. Кроме того, если у больного развивается постскабиозный дерматит, то через неделю несложно отдифференцировать его от остаточных проявлений чесотки. И, наконец, этот осмотр необходим в психологическом отношении — на этом этапе важно разъяснить больному суть происходящих изменений, подбодрить его, указать на хороший эффект лечения и предотвратить повторное применение противопаразитарных средств с целью “закрепления эффекта” или “долечивания”. Следующий осмотр, если нет осложнений, назначается через 10-14 дней для установления излеченности или реинвазии. При развитии скабиозной лимфоплазии целесообразно осматривать больного каждую неделю до полного разрешения высыпаний.
Эффективность лечения в значительной мере обусловлена одновременным лечением больного и контактных лиц. Чесотка — эктопаразитарное заболевание, вызываемое клещом Sarcoptes scabiei hominis. Это заболевание характерно только для человека и не передается людям от домашних животных. Передача возбудителей происходит преимущественно в ночное время, когда клещи активны. Наиболее частым источником заражения были половые партнеры, другие члены семьи, соседи по комнате в общежитии. Нередко заражение происходило во время командировки, пребывания на отдыхе, у родственников. Иногда заболевание возникало после приезда гостей, в 3 случаях — после пребывания в больнице, в 2 — в родильных домах. В связи с этим очень важно по возможности выявить источник заражения, опрашивая больного не только о наличии заболевания у ближайших родственников, но и учесть все вышеуказанные обстоятельства. Лечение лучше проводить у всех заболевших одновременно, чтобы избежать реинфекции. Инкубационный период может практически отсутствовать при заражении взрослыми самками клеща, и достигать 2 недель при заражении личинками. Всем находящимся в тесном контакте с больным здоровым лицам рекомендуется провести однодневное профилактическое лечение любым из препаратов.
В заключение, хотелось бы отметить важность дезинфекционных мероприятий. Их отсутствие нередко ведет к повторному заражению чесоткой. Эти мероприятия несложны для выполнения. Постельные принадлежности, полотенца, мочалки, белье обеззараживаются путем кипячения в течение 5-10 минут в растворе соды или стирального порошка, а при стирке в автоматической стиральной машине достаточно включить самый длинный режим стирки при максимальной температуре. Одеяла и подушки, а также верхнюю одежду обеззараживают путем вывешивания на открытом воздухе в течение 5 дней. Игрушки, вещи, не подлежащие стирке, обувь можно временно исключить из пользования на 5 дней, поместив в полиэтиленовый пакет. Матрацы и мягкую мебель можно обработать любым аэрозольным препаратом, предназначенным для уничтожения ползающих насекомых.
проф.В.И. Альбанова
Современные подходы к лечению чесотки
Статьи
Опубликовано в журнале:
РУССКИЙ МЕДИЦИНСКИЙ ЖУРНАЛ »» ТОМ 11, № 17, 2003
К.м.н. B.C. Новоселов, Е.Е. Румянцева
ММА имени И.М. Сеченова
Чесотка является самым распространенным паразитарным заболеванием кожи. Однако в России высокие цифры официальной статистики по заболеваемости населения чесоткой не отражают реального состояния проблемы, поскольку при обращении больных к специалистам общелечебной сети, частнопрактикующим врачам, а также при самолечении, имеются случаи недоучета пациентов, страдающих этим недугом. Диагностические ошибки (как следствие недостаточного уровня лабораторной диагностики), нежелание в ряде случаев проводить противоэпидемические мероприятия в очагах чесотки, приводят к тому, что врачи прибегают к разного рода ухищрениям — ставят диагноз «аллергический дерматит», «крапивница», «укусы насекомых», а лечение проводят противочесоточными препаратами [1].
Росту заболеваемости чесоткой способствуют такие привычные социальные явления наших дней, как миграция населения, множество беженцев, несоблюдение личной гигиены определенной частью населения, раннее начало половой жизни и другие. Социальные факторы усугубляют такие особенности чесотки, как контагиоз-ность инкубационного периода и более частая встречаемость атипичных форм заболевания [2].
Этиология
Чесотка (или, исходя из видового названия возбудителя, scabies) вызывается чесоточным клещом Sarcoptes scabiei. В ветеринарии подобные заболевания называются саркоптозом — по родовому названию возбудителя. По аналогии, патологический процесс, возникающий у человека при попадании чесоточных клещей от животных, называется псевдосаркоптозом.
Чесоточный зудень относится к постоянным (облигат-ным) паразитам, характерной чертой которых является передача только от человека к человеку. Тип паразитизма определяет особенности клиники и эпидемиологии заболевания, тактики диагностики и лечения. Большую часть жизни клещи проводят в коже хозяина и лишь во время короткого периода расселения ведут эктопаразитический образ жизни на поверхности кожи. S. scabiei паразитирует в поверхностных слоях кожи, но при осложненном течении может поражать и более глубокие ее слои [1,3].
Жизненный цикл клеща представлен двумя периодами: репродуктивным и метаморфическим. Репродуктивный цикл клеща следующий: яйцо, имеющее овальную форму, откладывается самкой в чесоточном ходе, в котором затем вылупляются личинки. Чесоточный ход может сохраняться до 1,5 месяцев и служить источником заражения. Метаморфический период определяется появлением личинки, которая через ход проникает в кожные покровы и после линьки превращается в протонимфу, затем в телеонимфу, которая, в свою очередь, становится взрослой особью в папулах, везикулах, на кожных покровах.
Эпидемиология
Инвазионными стадиями развития чесоточного клеща являются только молодые самки и личинки. Именно в этих стадиях клещ может переходить с хозяина на другого человека и некоторое время существовать во внешней среде. При этом длительность его жизни при комнатной температуре 22°С и 35% влажности составляет около 4 дней. При температуре 60°С клещи погибают в течение 1 ч, а при кипячении и температуре ниже 0°С — практически сразу. Причем домовая пыль, деревянные поверхности, а также натуральные ткани являются наиболее благоприятными средами обитания S.scabiei вне хозяина. Пары сернистого ангидрида убивают чесоточного клеща за 2-3 мин. Следует также отметить, что яйца клещей более устойчивы к различным акарицидным средствам [2,4].
Заражение чесоткой в 95% происходит при передаче клеща от больного человека здоровому (причем в половине случаев — при половом контакте) или опосредованно (через предметы, которыми пользовался больной). Достаточная редкость непрямого пути заражения объясняется довольно слабой жизнестойкостью клеща во внешней среде, чаще возбудитель передается при общем пользовании постельными принадлежностями, мочалками, игрушками, письменными принадлежностя ми. Заражение может также произойти в душевых, банях, гостиницах, поездах и других общественных местах при условии нарушения санитарного режима [5].
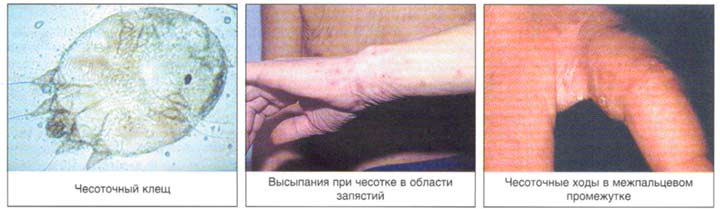
Клиника
Инкубационный период при чесотке в случае заражения самками практически отсутствует, так как внедрившаяся самка обычно практически сразу начинает прогрызать ход и откладывать яйца, при заражении личинками он составляет около 2 недель, что соответствует времени метаморфоза клещей [5].
Зуд, усиливающийся в вечернее время, является первым и основным субъективным симптомом болезни, а также фактором, подавляющим численность популяции и поддерживающим ее на определенном уровне без летального исхода. Его интенсивность чаще всего нарастает по мере увеличения продолжительности заболевания. Она зависит от численности паразита и индивидуальных особенностей организма. К последним относятся: состояние нервной системы (степень раздражения нервных окончаний паразитом при движении) и сенсибилизация организма к клещу и продуктам его жизнедеятельности (фекалии, оральный секрет, изливаемый при прогрызании хода, секрет желез яйцевода).
Распределение чесоточных ходов по кожному покрову не случайно и определяется скоростью регенерации эпидермиса, строением и термическим режимом кожи. Участки кожи (кисти, запястья и стопы), где располагаются чесоточные ходы, имеют пониженную температуру, минимальный или отсутствующий волосяной покров и максимальную толщину рогового слоя эпидермиса. Последний фактор позволяет вылупиться личинкам из всех яиц, а не отторгнуться вместе с роговыми чешуйками [5,6].
Следует отметить, что высыпания у грудных детей часто захватывают такие участки кожного покрова, которые исключительно редко поражаются у взрослых: лицо и голова, подошвы и ладони. Причем иногда явления чесотки на лице и голове «замаскированы» картиной острой мокнущей экземы, торпидной к терапии. У детей первых месяцев жизни чесотка вначале нередко может производить впечатление детской крапивницы, так как на коже спины, ягодиц и лица имеется большое количество расчесанных и покрытых кровянистыми корочками волдырей. У детей чесотка может осложняться тяжелой пиодермией и сепсисом, вплоть до смерти больного [1]. У школьников осложнения пиогенного характера часто маскируют чесотку под клиническую картину детской почесухи, острой экземы или пиодермии [1].
Диагностика
Диагностическим клиническим критерием постановки диагноза является наличие чесоточных ходов, папул, везикул. Наиболее типичные поражения в виде ходов, серозных корок, папул, везикул появляются в области кистей, локтевых суставов, животе, ягодицах, молочных железах, бедрах. Также встречаются стертые формы чесотки, которые приводят к ошибочной диагностике и часто расцениваются, как аллергодерматоз.
Клиническая картина чесотки представляет собой не только вышеописанные высыпания — возможно появление эрозий, гемморагических корок, экскориаций, эритема-тозно-инфильтративных пятен. При осложнении кожных изменений вторичной инфекцией возникают импетигиноз-ные элементы, пустулы, гнойные корки. Осложнением заболевания является образование постскабиозной лимфо-плазии, как реактивной гиперплазии лимфоидной ткани.
Выделяют отдельные формы чесотки: узелковую (постскабиозная лимфоплазия кожи), чесотку у детей, норвежскую, псевдочесотку [6].
Диагноз чесотки устанавливается на основании клинических проявлений, эпидемиологических данных и результатов лабораторных исследований. Известны методы извлечения клеща иглой, тонких срезов, послойного соскоба, щелочного препарирования кожи. Экспресс-диагностика чесотки проводится с применением 40% водного раствора молочной кислоты. Реже диагноз ставится на основании положительного эффекта при лечении ex juvantibus одним из противочесоточных препаратов (табл. 1) [2,3,6,7,10].
Таблица 1.
Критерии диагностики чесотки
|
Клинические критерии диагностики чесотки |
Эпидемиологические критерии диагностики чесотки |
| Зуд, усиливающийся в вечернее и ночное время | Наличие зудящего дерматоза у одного или нескольких членов семьи |
|
Наличие типичных чесоточных ходов и их реактивных вариантов, изолированных везикул, фолликулярных папул, зудящих лентикулярных папул |
Наличие зудящего дерматоза среди членов инвазионноконтактного коллектива (общежитие, детсий сад, интернат, детский дом, казарма и т.п.) |
|
Типичная локализация высыпаний: чесоточные ходы на кистях, запястьях, стопах, локтях; фолликулярные папулы -на переднебоковой поверхности тела; невоспалительные везикулы — на кистях и стопах в непосредственной близости от ходов; лентикулярные папулы — половые органы мужчин. ягодицы, аксилярная область, молочные железы у женщин |
Возникновение заболевания после тесного телесного контакта в постели в вечернее и ночное время, в том числе полового |
|
Наличие характерных для чесотки симптомов: Арди, Горчакова, Базена, Михаэлиса, Сезари |
Последовательное появление новых больных в очаге |
|
Преобладание стафилококкового импетиго на кистях, запястьях, стопах: эктим -· на голенях и ягодицах; остиофолликулитов и фурункулов на гуловище и ягодицах. Отсутствие эффекта от лечения антигисгаминными. десенсибилизирующими средствами внутрь. противовоспалительными, в том числе кортикостероидными мазями, наружно |
Реализация непрямого пути заражения только при наличии нескольких больных в очаге или высоком паразитарном индексе у одного больного |
|
Лабораторные критерии: обнаружение возбудителя чесотки одним из доступных методов |
Лечебные критерии диагностики: исчезновение зуда после первой обработки и разрешение высыпаний к концу недели терапии exjuvantibus |
Лечение
В настоящее время для лечения чесотки применяется достаточно большое количество препаратов и схем. В таблице 2 представлены лекарственные средства, наиболее часто используемые в дерматологической практике, с оценкой их эффективности.
В любом случае перед началом терапии целесообразно принять горячий душ, пользуясь мочалкой и мылом, с целью механического удаления с поверхности кожи клещей, секрета сальных желез, а также для разрыхления поверхностного слоя эпидермиса, что, в свою очередь, облегчает проникновение противоскабиозных препаратов. Однако водные процедуры противопоказаны при наличии явлений вторичной пиодермии.
Бензилбензоат, эмульсия (20% — для взрослых, 10% -для детей). Для ее приготовления в 780 мл теплой кипяченой воды растворяют 20 г зеленого мыла (при его отсутствии — хозяйственного мыла или шампуня) и добавляют 200 мл бензилбензоата. Суспензию хранят в темном месте при комнатной температуре не более 7 дней с момента приготовления. Больной или медработник, проводящий втирания, перед началом лечения моет руки теплой водой с мылом. Эмульсию перед употреблением тщательно взбалтывают, а затем втирают руками во весь кожный покров, кроме головы, лица и шеи. Начинают с одновременного втирания препарата в кожу обеих кистей, затем втирают в левую и правую верхние конечности, потом в кожу туловища (грудь, живот, спина, ягодицы, половые органы), и, наконец, в кожу нижних конечностей до пальцев стоп и подошв. Ежедневно проводят два последовательных втирания в течение 10 мин с 10-минутным перерывом (для обсыхания кожи) 2 дня подряд. После обработки меняют нательное и постельное белье. После каждого мытья руки дополнительно обрабатывают. На третий день больной должен вымыться и вновь поменять белье [8].
Таблица 2.
Эффективность основных противочесоточных средств
|
Препараты |
Эффективность. % |
|
Содержащие серу |
95 |
|
Бензипбензоат |
73-87 |
|
Линдан |
60-80* |
|
Кротамион |
72-91 |
|
Тиобендазол |
72-90 |
|
Эсдепаллетрин |
80-91 |
* — в зависимости от процентного содержания действующего начала
Для лечения детей до 3 лет применяют 10% раствор, который готовят путем разбавления 20% суспензии равным объемом кипяченой воды. Детям препарат рекомендуется слегка втирать в кожу волосистой части головы и лица, но так, чтобы он не попал в глаза, что вызывает сильное жжение (для этого можно после процедуры надеть ребенку варежки).
При распространенных или осложненных формах заболевания, когда в процессе лечения врач отмечает появление свежих высыпаний на коже, а больной жалуется на продолжающийся зуд в вечернее и ночное время, рекомендуется удлинить курс лечения до трех дней или назначить повторный двухдневный курс через три дня после окончания первого.
Бензилбензоат, входящий в состав водно-мыльной суспензии, обладает не только антипаразитарным действием, хорошо проникает в кожу, но и имеет мягкий анестезирующий эффект. Он успешно применяется для ускоренного лечения, что особенно важно при неблагоприятной эпидемической обстановке. Недостатком данного препарата является сильное местное раздражающее действие, что может вызвать болезненность при нанесении его на кожу [2,8].
Обработка по методу Демьяновича, которую проводят двумя растворами: №1 (60% раствор тиосульфата натрия) и №2 (6% раствор хлористоводородной кислоты), ранее часто применялась в дерматологической практике. Данный метод рекомендуется при нераспространенной чесотке, в других случаях его лучше комбинировать с последующим трехдневным втиранием серной мази. Метод основан на акарицидном действии серы и сернистого ангидрида, выделяющихся при взаимодействии гипосульфита натрия и соляной кислоты. Среди недостатков можно отметить: трудоемкость, низкую эффективность при применении в амбулаторных условиях, а также часто возникающие медикаментозные дерматиты [2].
Мази, содержащие серу или деготь (мазь Виль-кинсона, 20-30 % серная мазь), втирают в течение 10 мин в кожу всего тела, за исключением лица и волосистой части головы. Особенно энергично надо втирать мазь в местах излюбленной локализации высыпаний (кисти, запястья, локти, живот). Втирания производят пять дней подряд (лучше на ночь). Через день после последнего втирания мази моются с мылом, меняют нательное и постельное белье, верхнюю одежду. В области с более нежной кожей (половые органы, околососковая область, пахово-бедренные и другие складки) во избежание раздражения мазь втирают осторожнее. Сера, помимо противочесоточного, обладает также кератоли-тическим действием, что обеспечивает лучший доступ препарата к возбудителю. При осложнении пиодермией следует в первую очередь купировать эти явления с помощью антибиотиков, сульфаниламидов или дезинфицирующих мазей. В случае резко выраженной экземати-зации назначают антигистаминные препараты и корти-костероиды местно. Среди недостатков данного способа лечения выделяют: длительность применения, неприятный запах, загрязнение белья, частое развитие осложнений. Эти мази обычно не назначают лицам с нежной кожей (особенно детям), а также больным с экземой [9].
Лосьон линдана 1% наносят однократно на всю поверхность кожи и оставляют на 6 часов, затем смывают. Наиболее удобен линдан в виде порошка в условиях жаркого климата (15,0-20,0 г порошка втирают в кожу 2-3 раза в день, через сутки принимают душ и меняют белье). Препарат может быть использован также в виде 1% крема, шампуня или 1-2% мази. Обычно достаточно однократной обработки человека с экспозицией в 12-24 часа для полного излечения. Линдан обладает высокой эффективностью и низкой себестоимостью, но в связи с достаточной токсичностью его применение категорически запрещено у детей (особенно до 2 лет), беременных, больных с множественными расчесами, больных, страдающих экземой, атопическим дерматитом, так как он может вызвать обострение заболеваний. Токсичность линдана связана с его способностью проникать через гематоэнцефалический барьер и накапливаться во всех жировых тканях, преимущественно в белом веществе мозга, сохраняясь там в течение 2 недель, что может служить причиной необратимых умственных расстройств, вплоть до эпилептических припадков и шизофрении. Описаны также случаи апластиче-ской анемии после лечения данным препаратом [8].
В последнее время, в связи с длительным его применением, появились случаи так называемой лин-дан-устойчивой чесотки, когда даже многократная обработка этим препаратом в течение продолжительного времени не приводит к выздоровлению.
Кротамион применяют в виде 10% крема, лосьона или мази. Втирают после мытья 2 раза в день с суточным интервалом или 4 раза с интервалом 12 часов в течение 2 суток. Препарат характеризуется низким уровнем ска-бицидной активности и, следовательно, необходимостью ежедневных обработок в течение нескольких (до пяти) дней. В литературе описаны как тяжелые побочные эффекты, так и случаи резистентности клещей к препарату.
Перметрин является эффективным и безопасным препаратом для лечения чесотки. После однократной обработки на ночь процент излечившихся составляет 89-98%. Препарат оставляют на 8-12 часов (на ночь), после чего следует вымыться с мылом и надеть чистое белье. Процедуру можно повторить в период от 7 до 10 дней, если остается живой возбудитель.
Раствор эсдепалетрина и пиперонила бутоксида наносят в вечернее время (18-19 часов) на кожные покровы пациента от шейной области до подошв (сначала на кожу туловища, затем конечностей). В первую очередь обрабатывают зараженного, а потом и других членов семьи. Аэрозоль позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в кожу и чесоточные ходы. Через 12 часов после экспозиции препарата необходимо тщательно вымыться. Препарат применяется во всех возрастных группах и не имеет противопоказаний. При необходимости возможно повторное использование препарата через 10-12 дней после первичной обработки. Эффективность данного средства составляет 80-91%, причем даже в случае излечения зуд и другие симптомы могут сохраняться еще 8-10 дней.
Перед применением препарата необходимо вылечить проявления вторичного инфицирования (импетиго) или экзематизации. При лечении детей и новорожденных во время распыления препарата необходимо закрыть им рот и нос салфеткой, а в случае смены пеленок — обработать заново всю зону ягодиц.
Ивермектин является ветеринарным препаратом, относится к группе полусинтетических макроциклических лактонов, получаемых из почвенного актиномицета Streptomyces avermictilis. Механизм действия основан на усилении тормозных ГАМК-ергических процессов в нервной системе паразитов, что приводит к их обездвиживанию и гибели. Как противогельминтный препарат, применяется при некоторых филяриатозах и стронгилоидозе. Кроме того, используется для лечения чесотки. Детям до 5 лет прием препарата противопоказан. Ивермектин в настоящее время в России не зарегистрирован [7,0].
Успех лечения чесотки зависит не только от rpaмот-ного применения скабицидных средств у больного и окружающих его лиц, но и от проведения санитарной обработки вещей, одежды и помещений.
Для обработки помещения, а также белья и одежды, не подлежащих кипячению, применяется высокоэффективное средство, которое представляет собой сочетание эсдепалетрина и бутоксида пиперонила в аэрозольной упаковке. Входящий в состав препарата эсдепалетрин -пиретроид, воздействует непосредственно на нервную систему насекомого. При соединении с липидным основанием мембран нервных клеток насекомых нарушается кати-онная проводимость. Действие пиретроидов усиливается бутоксидом пиперонила. Средство высокоэффективно при лечении различных видов педикулеза, чесотки, при заражении случайными видами паразитов (блохами, клопами).
Белье больных, подлежащее кипячению, кипятят, тщательно проглаживают или проветривают на воздухе в течение 5 дней, а на морозе в течение 1 дня.
Контроль излеченности проводится через 3 дня после окончания лечения, а затем каждые 10 дней в течение 1,5 мес [9].
Успех лечения определяется как самим препаратом, так и его концентрацией, выбор которых зависит от возраста больного, наличия беременности, степени развития процесса, наличия осложнений и их тяжести. Важную роль играет правильное применение препарата. Втирать любое средство нужно только руками, лучше в вечернее время. Это связано с ночной активностью возбудителя и с тем, что 6-8 часов сна достаточно для гибели активных стадий чесоточного клеща. На местах с более нежной кожей следует ограничивать интенсивность втирания, а во избежание возникновения дерматита проводить их по направлению роста пушковых волос.
Для предупреждения лекарственного дерматита и фиксации зуда (по механизму условного рефлекса) рекомендуется с первых дней противочесоточного лечения назначать гипосенсибилизирующие и антигистаминные средства.
Литература
1. Иванов О.Л. Кожные и венерические болезни: Справочник,- М.: Медицина, 1997, с. 237-240.
2. Корсунская И.М., Тамразова 0.6. Современные подходы к печению чесотки. II Consilium meclicum. -2003. -т.5. -N 3. -с. 148-149.
3. Кубанова А.А., Соколова ТВ., Ланге А.Б. Чесотка. Методические рекомендации для врачей. М., 1992.
4. Скрипкин Ю.К. Кожные и венерические болезни, руководство. М., Медицина, 1995, с. 456 — 483.
5. Скрипкин Ю.К., Федоров СМ., Селисский Г.Д. IIВестт., дерматол., 1997, с. 22 — 25.
6. Павлов С.Т. Кожные и венерические бопезни, справочник. Медицина, 1969, с. 142-153.
7. Соколова Т.В., Федоровская Р.Ф., Ланге А.Б. Чесотка. М.: Медицина, 1989.
8. Соколова Т.В. Чесотка и крысиный клещевой дерматит. Новое в этиологии, эпиде миологии, клинике, диагностике и лечении //Дисс. д-ра мед. наук в форме науч. до клада. М., 1992.
9. Соколова Т.В. Чесотка. Новое в этиологии, эпидемиологии, клинике, диагностике, ле чении и профилактике (лекция). //Рос. журн. кожи, и вен. болезней, №1, 2001, с. 27-39.
10. Фицпатрик Т., Джонсон Р., Вулф М., Сюрмонд Д. Дерматология. Атлас-справоч ник. М.: Практика, 1999, с. 850-856.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Жидкость Демьяновича — антипаразитарное и противогрибковое средство для лечения заболеваний кожи.
Действие препарата основано на выделении непосредственно в очагах заболевания сернистого ангидрида и серы, как продуктов реакции хлористоводородной кислоты и тиосульфата натрия.
Показания к применению жидкости Демьяновича
Паразитарные заболевания кожи — чесотка, демодекоз, линеарный миаз (волосатик).
Грибковые заболевания кожи и псевдомикозы — разноцветный (отрубевидный) лишай, себорея волосистой части головы, себорейная экзема, эритразма.
Правила применения
-
Лечение чесотки по методу М. П. Демьяновича: Раствором № 1 натирают поражённые чесоткой участки кожи больного и дают высохнуть (в течение примерно пятнадцати минут), после чего образовавшиеся мельчайшие кристаллики препарата втирают в кожу, разрушая чесоточные ходы, что облегчает доступ тиосульфата натрия к возбудителям. Затем эту процедуру повторяют и через следующие 15 минут, вымыв предварительно руки, чтобы не было реакции растворов на ладонях, таким же образом натирают кожу раствором № 2. После этого через 15 минут больной надевает чистое бельё, выпавшую серу не следует смывать с кожи в течение трёх дней.
Модифицированный метод Демьяновича заключается во втирании в кожу раствора № 1 в течение 3–4 дней 1 раз в день, с последующим применением раствора № 2, в результате чего меньше раздражается кожа. После лечения больной моется с мылом тщательно втирая в кожу пену для удаления со слущивающимся роговым слоем чесоточных клещей, их нимф и личинок.
-
Лечение демодекоза: Жидкость Демьяновича втирают в места поражённые демодекозом по 5 минут ежедневно на протяжении месяца.
-
Лечение разноцветного лишая: Очаги разноцветного лишая обрабатывают по методу Демьяновича в течение 15 дней (лучше эту процедуру проделывать родным больного или медицинским работникам). Через 2 месяца процедуры повторяют.
-
Лечение эритразмы: Втирание растворов в участки кожи поражённые эритразмой в течение 7–10 дней.

Здорово, что мы не забываем старую лекарственную рецептуру и прописи от болезней прошедших веков .Недуги, время от времени, возвращаются.
Cкабиеc, например. Еще и заразная, еще и от человека к человеку передается. Та самая чесотка.
Пренеприятнейшая зараза.
Чесотка, заражение происходит за счет переноса чесоточного клеща. Источником инфекции является больной человек, зараженный чесоткой.
Чесоточный клещ, находя нового носителя прогрызает эпидермис кожи, за срок от 15 минут до часа. Образуется чесоточный ход размером от 2 мм до 1.5 см. В нем происходит размножение клеща самка откладывает от 3 до 50 яиц, а самец после оплодотворения самки погибает. Заражение и развитие клеща происходит в течении от 2 недель до полутора месяцев.
Возможно заражение, через рукопожатие, половым путем и источником заболевания может быть больной человек при совместном проживании, через постельное белье и одежду.
раствором Демьяновича № 1 разрушаются ходы чесоточного клеща в эпидермисе, при нанесении раствора Демьяновича №2 все разрушенные ходы покрываются ( выделившейся в результате химической реакции) серой,
Возможно также заражение при посещении бань, саун и других процедур. На воздухе, без носителя клещ погибает в течении трех суток.
Наибольшее локализация клещевых заражений обычно бывает на запястьях, подмышечных впадинах, ягодиц, груди и половых мужских органах, стопах ног.
Сопровождается зудом и желанием расчесать папулы чесоточного клеща.
При повторном заражении клещ может размножиться за 1-3 суток.
Применение антигистаминных таблеток может снимать симптомы. Но к уничтожению клещей не приводит.
Для лечения заболевания надо обратиться ко врачу дерматологу или придти на прием в кожно венерологический диспансер. Врач проведя диагностику назначает лечение.
Обычно это обработка кожи и всех постельных и иных, текстильных изделий имеющий контакт с телом .
Обработку обычно производят не только заболевшего человека, но и всех совместно проживающих.
Обработку постельного белья производят при стирке на 60-70 градусов, с последующим обязательным проглаживанием горячим утюгом.
Надо больному принять душ , перед этим снять все постельное белье, если остается текстильная обивка мебели ее надо обработать спеем спрегаль( обработка одноразовая, но надо пройти все швы).
После душа применяют либо раствор демьяновича № 1 и №2, или раствор бензил бензоата 20% для взрослых и 10% для детей.
Раствор демьяновича №1 наносят на кожу на места поражения слегка втирают и ждут 15 минут.
Вымыв руки, наносят на пораженный участок раствор № 2 . Одевают чистую одежу , не смывая выделившийся порошок с кожи, в течении 3-4 дней.
Раствором бензил бензоата обрабатывают всю поверхность тела исключая лицо и волосистую часть головы.
На четвертый день обработку повторяют. Если остаются текстиль, подушки и одеяла, игрушки которые невозможно подвергнуть горячей обработке, их можно временно изъять из обращения, в летнее время выложить на солнце на 5-7 дней. Или изолировать через помещение в полиэтиленовые мешки на тот же срок с герметизацией мешков.
При лечении, можно также использовать серную мазь 33%, которую наносят на тело 1 раз на ночь в течении 5-7 дней.

При обработке раствором Демьяновича № 1 разрушаются ходы чесоточного клеща в эпидермисе,
при нанесении раствора Демьяновича №2 все разрушенные ходы покрываются ( выделившейся в результате химической реакции) серой, которая уничтожает клеша, нимфей и отложенные яйца чесоточного клеща.
Сера является еще и запечатывающим слоем.
Обработка раствором Демьяновича одноразовая и только участков с ходами клеща.
При обработке раствором бензил бензоата, требуется повторная обработка и все тело человека подлежит обработке (кроме волосяной части головы и лица).
При обработке серной 33% мазью обрабатывают семь дней подряд.
Стандартные
фармакопейные растворы (жидкости)
– это водные
растворы некоторых лекарственных
веществ (кислот, щелочей, солей,
формальдегида и др.) в строго определенной
концентрации, указанной в соответствующих
статьях ГФ. Эти жидкости готовят обычно
на фармацевтических фабриках и заводах.
Аптеки получают их в готовом виде.
В
рецептах могут выписываться стандартные
жидкости и растворы иной концентрации.
Стандартные растворы легко смешиваются
с водой, поэтому приготовление растворов
иной концентрации не представляет
каких-либо трудностей и сводится к
разбавлению стандартных жидкостей
водой. Но расчеты по разбавлению
стандартных жидкостей имеют свои
особенности. Они проводятся в соответствии
с указаниями ГФ, а также положениями
«Инструкции по изготовлению в аптеках
жидких лекарственных форм».
Для
удобства усвоения материала целесообразно
стандартные растворы (жидкости) разделить
на три группы.
Группа
1 включает
кислоту хлоров виде двух фармакопейных
растворов: Acidum hydrochloricum (ГФ Х, ст.17) с
концентрацией водорода хлорида 24,8 –
25,2% и Acidum hydrochloricum dilutum (ГФ Х, ст.18), содержащую
8,2 – 8,4% водорода хлорида.
Группа
2 включает
Liquor ammonii caustici, Ammonium causticum solutum (ГФ Х, ст.
464) с содержанием 9,5 – 10,5% аммиака, а также
Acidum aceticum с концентрацией уксусной
кислоты 98% и Acidum aceticum dilutum 30% концентрации.
Группа
3 объединяет
стандартные жидкости, имеющие по два
названия: условное (фармакопейное) и
химическое, под которым они могут быть
прописаны в рецептах.
Условное
Химическое
Liquor
Burovi Solutio
Aluminii
subacetatis
7,6 – 9,2%
(жидкость
Бурова) (раствор алюминия ацетата
основного 7,6 – 9,2%)
Liquor
Kalii acetatis Solutio Kalii acetatis 33 – 35%
(жидкость
калия ацетата) (раствор калия ацетата
33 – 35%)
Perhydrolum Solutio
Hidrogenii peroxydi concentrata 27,5 – 30,1%
(пергидроль) (раствор
перекиси водорода концентрированный
27,5 – 30,1%)
Formalinum Solutio
Formaldehydi 36 – 40%
(формалин) (раствор
формальдегида 36 – 40%)
Aqua
Plumbi Solutio Plumbi subacetatis 17%
(вода
свинцовая) (раствор свинца ацетата
основного 17%)
Изготовление растворов хлористоводородной кислоты
Согласно указаниям
ГФ Х имеется два раствора этой кислоты:
—
dilutum –
разбавленный 8,2 – 8,4%;
—
concentratum –
концентрированный 24,8 – 25,2%.
Если в рецепте
выписана кислота без обозначения
концентрации, отпускают Acidum hydrochloricum
dilutum 8,2 – 8,4%. Если концентрация кислоты
хлористоводородной в рецепте обозначена,
то раствор готовят из Acidum hydrochloricum
dilutum, принимая ее при расчетах за единицу
(100%).
Rp.:
Sol.
Acidi
hydrochlorici
2% 200 ml
D.S.
По столовой ложке 4 раза в день во время
еды.
Паспорт:
Кислоты хлористоводородной разведенной
4 мл
Воды
очищенной 196 мл___________________________
Общий объем 200 мл
Расчеты:
X = V · = 200 ·
= 4 мл 8,3% раствора кислоты хлористоводородной
(список Б).
Y = V – X = 200 – 4 = 196 мл воды очищенной.
Проверка
доз:
—
Количество приемов = 200 : 15 = 13.
—
Разовая доза = 4 : 13 = 0,31 мл (высшая разовая
доза 2 мл).
—
Суточная доза = 0,31 · 4 = 1,24 мл (высшая
суточная доза 6 мл).
Дозы
кислоты хлористоводородной не завышены.
Технология:
в отпускную
склянку отмеривают 196 мл воды очищенной
и 4 мл кислоты dilutum; укупоривают и оформляют
этикетками «Внутреннее», «Хранить в
прохладном месте» и «Беречь от детей».
Хранить кислоту
dilutum в ассистенской комнате не рекомендуют,
т. к. хлористый водород летуч и загрязняет
воздух помещения. Исходя из этого, и
для удобства работы в аптеке очень часто
используют 10% бюреточный раствор кислоты
хлористоводородной, который готовят
из кислоты dilutum путем разбавления ее в
десять раз, при этом фактическая
концентрация кислоты в данном растворе
составляет 0,83 %.
При
использовании 10% бюреточного раствора
его берут в 10 раз больше, чем положено
кислоты dilutum по конкретной прописи. Так
по выше приведенному рецепту:
Х
= 4 · 10 = 40 мл бюреточного раствора с
содержанием HCl 0,83%.
Y
= 200 – 40 = 160 мл воды очищенной.
Все
растворы кислоты хлористоводородной
для внутреннего применения подвергаются
полному (качественному и количественному)
химическому анализу. Это связано с тем,
что при неправильном изготовлении
возникают опасные осложнения: нарушение
эмали зубов, ожог слизистой
желудочно-кишечного тракта.
Кислоту
dilutum 8,3% аптека получает со склада или
же готовит из кислоты concentratum 25% разведением
ее в 3 раза. Раствор готовит дефектар в
отделе запасов. При разбавлении 25%
кислоты необходимо соблюдать осторожность.
Концентрированный
раствор кислоты хлористоводородной
хранить в ассистенской комнате
запрещается.
Кислоту
хлористоводородную с концентрацией
водорода хлорида 24,2 – 25,3% используют в
аптеке только для изготовления раствора
Демьяновича (для наружнего применения),
при расчетах принимают ее за единицу
(100%).
Пропись
Демьяновича состоит из двух растворов:
-
60%
раствор натрия тиосульфата (раствор
№1); -
6%
раствор кислоты хлористоводородной
(раствор №2).
Rp.:
Sol. Acidi hydrochlorici 6% 200 ml
D.S.
Раствор №2 (для смазывания кожи).
X
= V · = 200 · = 12 мл 25% раствора кислоты
хлористоводородной.
Y = V – X = 200 – 12 =
188 мл воды очищенной.
Расчет имеет только
теоретическое значение, т. к. готовят,
исходя из кислоты dilutum 8,3%, взяв ее в 3
раза больше:
Х
= 12 · 3 = 36 мл 8,3 % раствора кислоты
хлористоводородной.
Y = 200 – 36 = 164 мл
воды очищенной.
Паспорт: Кислоты
хлористоводородной разведенной 36 мл
Воды
очищенной 164 мл___________________________
Общий объем 200 мл
Готовят
раствор как указано в предыдущем рецепте.
Оформляют этикетками «Наружное»,
«Раствор №2 по Демьяновичу», «Беречь
от детей» и «Хранить в прохладном месте».
Rp.:
Sol.Natrii thyosulfatis 60% — 100 ml
D.S.
Раствор №1 по Демьяновичу (для смазывания
кожи).
При
изготовлении данного раствора в
массо-объемной
концентрации, который имеет авторскую
пропись и должен готовиться по
массе, следует
сделать определенные расчеты:
Паспорт:
Натрия тиосульфата 60 г
Воды
очищенной 40 г___________________________
Масса раствора 100 г
Объем
раствора 70,6 = 40 +(60х0,51) мл, где 0,51 мл/г
КУО
Следовательно,
для изготовления 100 г 60% раствора натрия
тиосульфата в массо-объемной концентрации
следует взять 85 г натрия тиосульфата:
60
г –70,6 мл
Х
г – 100 мл
Х
= 85 г
Технология:
В подставке
в части прокипяченной и охлажденной
воды растворяют 85 г натрия тиосульфата,
полученный раствор переносят в мерный
цилиндр и доводят до объема 100 мл и
полученный раствор доводят водой до
100 мл и процеживают во флакон для отпуска.
При
отсутствии мерной посуды объем воды
рассчитывают с использованием КУО: 100
– (85 * 0,51) = 57 мл
Запрещается
готовить данный раствор путем растворения
60 г натрия тиосульфата с последующим
доведением полученного раствора до
100 мл, так как масса раствора увеличивается
на 29,4 мл (100-70,6=29,4 мл). Концентрация
раствора по массе в данном случае будет
равна 46,37%:
129,4
— 60,0
100,0
— Х
Х
= 46,37 %
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
18.05.20154.13 Mб66Дубровский. Лечебная физическая культура.pdf
- #
- #
- #
- #
- #
- #
- #
- #
- #